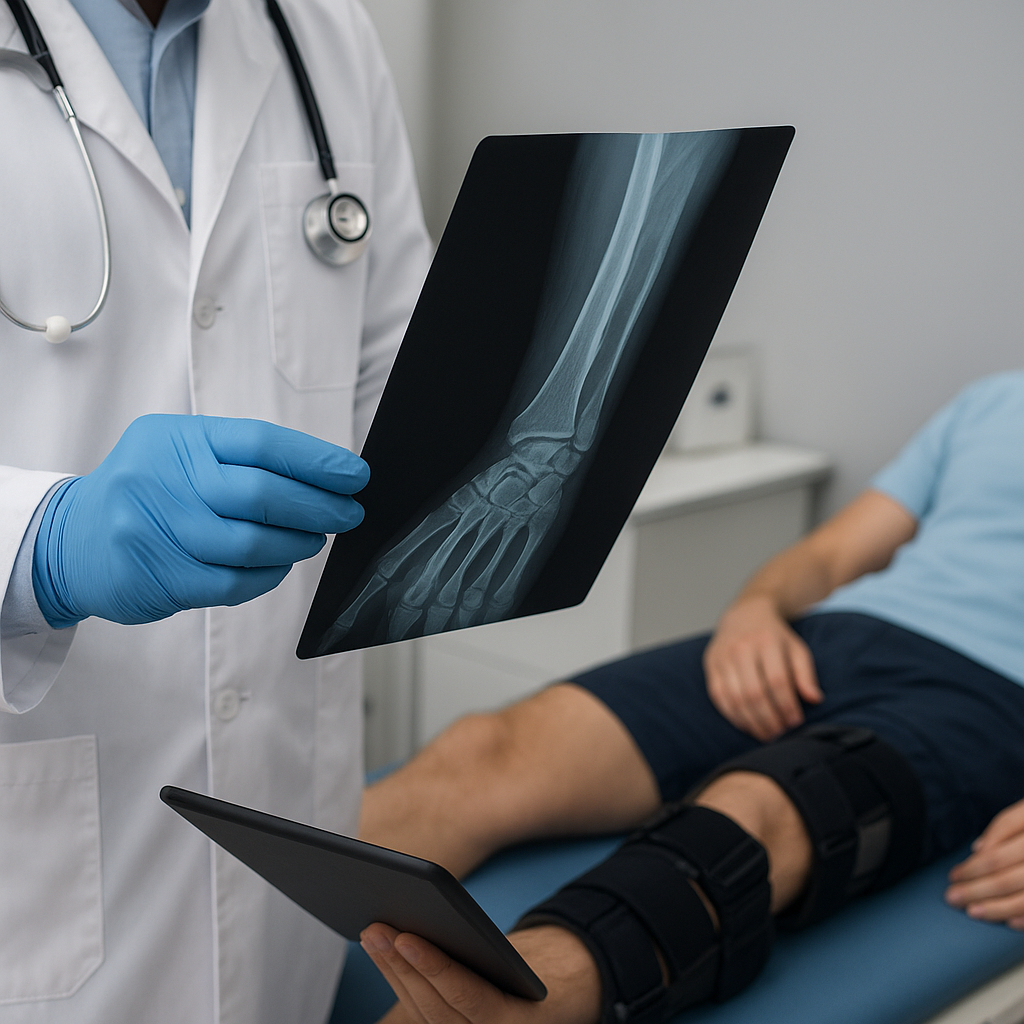
Ortopedia zajmuje się diagnozowaniem oraz leczeniem schorzeń i urazów układu kostno-stawowego. Zarówno młodzi sportowcy, jak i osoby w podeszłym wieku powierzają swoje zdrowie ortopedom, oczekując skutecznego powrotu do pełnej sprawności. Mimo ogromnego postępu w technikach chirurgii oraz nowoczesnych metodach obrazowania, każde zabieg niesie ze sobą ryzyko wystąpienia powikłań. Poznanie ich rodzaju oraz zasad profilaktyki pozwala zmniejszyć niekorzystne konsekwencje i poprawić jakość opieki nad pacjentem.
Najczęstsze powikłania bezpośrednio po zabiegu
Bezpośrednio po operacji ortopedycznej organizm przechodzi przez szereg reakcji obronnych. W tej fazie szczególnie istotne jest monitorowanie parametrów życiowych oraz ocena miejsca operowanego.
Infekcje miejsca operowanego
Infekcja pooperacyjna może rozwijać się zarówno na powierzchni rany, jak i w głębszych warstwach tkanek. Typowe objawy to zaczerwienienie, obrzęk oraz wydzielina ropna. W zaawansowanych przypadkach bakterie mogą osadzać się na implantach, co wymaga długotrwałej terapii antybiotykowej lub nawet reoperacji.
Zakrzepica żył głębokich i zatorowość płucna
- Zakrzepy powstają najczęściej w kończynach dolnych, zwłaszcza po długotrwałym unieruchomieniu.
- Objawami mogą być ból łydki, obrzęk, zwiększona ciepłota skóry.
- Zatorowość płucna jest stanem zagrożenia życia – wymaga natychmiastowej interwencji.
Krwiaki i wysięki
W wyniku uszkodzenia naczyń krwionośnych w okolicy operowanej dochodzi do gromadzenia się krwi lub płynu surowiczego. Małe krwiaki często ustępują samoistnie, jednak rozległe wymagają ewakuacji chirurgicznej.
Późne komplikacje ortopedyczne
Upływ tygodni i miesięcy po zabiegu to okres, w którym mogą ujawnić się powikłania związane z gojeniem kości, funkcją stawu oraz integracją implantów z tkanką kostną.
Zrosty kostne i niewłaściwa konsolidacja
Zbyt wczesne obciążanie operowanej kończyny lub nieodpowiednia stabilizacja wewnętrzna może prowadzić do niewygojonego złamania (złamanie opóźnione) lub braku zrostu. Pacjenci zgłaszają ból nasilający się podczas ruchu i konieczne bywają kolejne interwencje chirurgiczne.
Polimery i obluzowanie implantów
W przypadku endoprotez stawów biodrowych czy kolanowych elementy mogą ulegać powolnemu poluzowaniu. Przejawia się to bólem, zmianą osi kończyny i ograniczeniem zakresu ruchu. Diagnostyka opiera się na zdjęciach rentgenowskich oraz badaniach TK.
Arthrofibroza i ograniczenie ruchomości stawu
U niektórych pacjentów dochodzi do nadmiernej proliferacji tkanki łącznej w stawie, co prowadzi do sztywności i bólu przy próbie ruchu. W terapii wykorzystuje się iniekcje kortykosteroidów, zabiegi artroskopowe oraz intensywną rehabilitację.
Profilaktyka i leczenie powikłań
Skuteczne zapobieganie i wczesne rozpoznanie powikłań znacząco poprawia wyniki leczenia ortopedycznego. Kluczową rolę odgrywa interdyscyplinarny zespół medyczny.
Perioperacyjne postępowanie antyseptyczne
- Dokładna diagnostyka zakażeń przed zabiegiem.
- Odpowiednia sterylizacja sprzętu i odzieży chirurgicznej.
- Profilaktyczna antybiotykoterapia dostosowana do rodzaju operacji.
Wczesna aktywizacja i fizjoterapia
Mobilizacja pacjenta już w pierwszych dobach po operacji zmniejsza ryzyko zakrzepicy oraz poprawia krążenie i odżywienie tkanek. Program fizjoterapii indywidualizowany jest przez specjalistę, uwzględniając rodzaj zabiegu i ogólny stan zdrowia chorych.
Farmakoterapia i odżywianie
W celu wspomagania procesów naprawy kości oraz redukcji stanu zapalnego stosuje się:
- Leki przeciwzapalne i przeciwbólowe.
- Suplementy diety z wapniem, witaminą D i kolagenem.
- Antykoagulanty w profilaktyce zakrzepicy.
Rola ortopedy w opiece długoterminowej
Doświadczony ortopeda nie tylko przeprowadza zabieg, ale nadzoruje całą ścieżkę terapeutyczną: od planowania przedoperacyjnego, przez leczenie właściwe, aż po rehabilitację. Regularne wizyty kontrolne pozwalają wychwycić wczesne objawy powikłań i wdrożyć odpowiednie postępowanie.
Znaczenie edukacji pacjenta i opieki pooperacyjnej
Świadomość pacjentów co do zasad pielęgnacji rany, wykonywania ćwiczeń oraz raportowania niepokojących objawów jest kluczowa. Przekazywanie jasnych wytycznych dotyczących higieny, diety i ograniczeń w codziennej aktywności umożliwia uniknięcie wielu komplikacji.
Instrukcje dotyczące pielęgnacji rany
- Codzienna ocena stanu rany przez pacjenta lub opiekuna.
- Zalecane zmiany opatrunków i techniki mycia okolicy operowanej.
- Zakaz maceracji skóry i ochrona przed środowiskiem wilgotnym.
Stopniowe zwiększanie aktywności
Dzięki odpowiedniemu planowi leczenia ruchowego pacjent może bezpiecznie zwiększać obciążenie kończyny. Specjaliści opracowują harmonogram ćwiczeń oraz wytyczne dotyczące chodzenia o kulach bądź z balkonikiem.
Wsparcie psychologiczne
Przeżywanie stresu związanego z bólem, ograniczeniem funkcji ruchowych i długotrwałym procesem rekonwalescencji wymaga często interwencji psychologa. Wsparcie emocjonalne ułatwia pacjentom utrzymanie motywacji i zaangażowania w rehabilitację.